Braxton-Hicks-Kontraktionen
Die Braxton-Hicks-Kontraktionen, die oft auch als „falsche Wehen“ bezeichnet werden, entstehen durch das Zusammenziehen und Erschlaffen der Muskelfasern der Gebärmutter. Sie treten bereits im ersten Trimester der Schwangerschaft auf und werden im Allgemeinen ab dem zweiten oder dritten Trimester verspürt (1). Diese krampfartigen Kontraktionen treten nach einer Periode hoher Aktivität auf, wenn die Blase voll ist, nach sexueller Aktivität oder bei Dehydrierung. Obwohl sie den Körper auf die Geburt vorbereiten, sind sie kein Zeichen dafür, dass die Wehen begonnen haben. Sie sind eine normale Phase der Schwangerschaft (2).
Sie sind unregelmäßig in Dauer und Intensität, unvorhersehbar, unrhythmisch und führen nicht zu einer Öffnung des Gebärmutterhalses. Sie klingen ab, verschwinden und kommen wieder (1).
Es ist wichtig, diese Wehen zu überwachen, um signifikante Veränderungen oder ungewöhnliche Symptome zu erkennen, die auf den Beginn von Wehen hinweisen könnten, die eine medizinische Behandlung erfordern.
Lösung des Schleimpfropfs
Der Zervixschleim wird von den Drüsen des Gebärmutterhalses produziert (3). Ab der vierten Schwangerschaftswoche verdickt sich der Zervixschleim und sammelt sich am Gebärmutterhals an, um allmählich einen hermetischen Pfropfen zu bilden, den sogenannten „Schleimpfropf“. Diese Struktur des Gebärmutterhalskanals verdickt sich während der gesamten Schwangerschaft, um den Fötus zu schützen, indem sie das Eindringen von Bakterien und äußeren Einflüssen in die Vagina verhindert (5).
Der Verlust des Schleimpfropfens bedeutet nicht unbedingt, dass die Wehen begonnen haben! Es müssen andere Anzeichen für Wehen vorliegen, wie z.B. starke Wehen und das Platzen der Fruchtblase. Der Schleimpfropf kann sich jederzeit in den Wochen vor Beginn der Wehen lösen, aber es kann auch vorkommen, dass er erst nach Beginn der Wehen abfällt.
Der Blasensprung
Die Fruchtblase oder Amnionbeutel ist die Hülle, in der sich der Fötus entwickeln wird, der im Fruchtwasser badet (6).
Der Blasensprung kann zu jedem Zeitpunkt der Schwangerschaft auftreten und geht oft dem Einsetzen der Gebärmutterkontraktionen voraus. Unter physiologischen Bedingungen reißt die Membran spontan während der Wehen bei vollständiger Dilatation. Die Fruchtblase reißt auf und das Fruchtwasser fließt durch die Vagina ab, was als Abgang der Fruchtblase bezeichnet wird. Manchmal kommt es zu einem frühen Riss, der während der Wehen auftritt, bevor der Gebärmutterhals vollständig geöffnet ist.
Die Fruchtblase kann mit reichlich austretendem Fruchtwasser platzen, aber auch unauffälliger sein, dann spricht man von einem Riss in der Fruchtblase. In beiden Fällen zeigt er in der Regel den Beginn der Wehen und die bevorstehende Entbindung an. Diese Situation sollte die werdende Mutter veranlassen, ihre Entbindungsstation aufzusuchen, da das Fehlen von Fruchtwasser in der Fruchtblase das Infektionsrisiko für Mutter und Kind erhöht.
Bei unzureichendem Fortschritt der Wehen kann die Hebamme oder der Arzt eine künstliche Öffnung der Fruchtblase (Amniotomie) in Betracht ziehen, um den Abstieg des Kindes zu beschleunigen. Diese Praxis ist jedoch umstritten und muss mit Vorsicht durchgeführt werden. Die WHO stuft sie als eine „Praxis ein, für die es keine ausreichenden Beweise gibt, um sie nachdrücklich zu empfehlen, und die mit Vorsicht angewendet werden sollte, während die Forschung fortgesetzt wird“ (8).
Die Ablösung der Fruchtblase
Dies ist ein Verfahren, das während einer Beckenuntersuchung durchgeführt wird, bei der der Arzt seine Finger benutzt, um die Fruchtblase von der Gebärmutterwand zu trennen und die Fruchtblase zu öffnen. Dadurch können Prostaglandine freigesetzt werden, die den Gebärmutterhals zur Vorbereitung auf die Wehen weicher machen und Wehen auslösen (9).
Die Studien über die Wirksamkeit der Membranablösung bei der Geburtseinleitung sind unzuverlässig (10), wobei einige zeigen, dass sie die Einleitung der Wehen fördert, andere nicht (11), (12). Forschungsergebnisse deuten darauf hin, dass die Zervixmassage eine wirksame Alternative sein könnte, um die Reifung des Gebärmutterhalses zu unterstützen (13).
Es besteht die Gefahr von Infektionen, Schmerzen und Blutungen (14-17).
Vaginale Untersuchung
Die vaginale Untersuchung ist eine körperliche Untersuchung der weiblichen Beckenorgane, die häufig vor der Entbindung durchgeführt wird, um die Position und den Zustand des Gebärmutterhalses, des knöchernen Beckens und die fetale Präsentation zu beurteilen. (18).
Obwohl diese Praxis nicht systematisch von der WHO empfohlen wird, wird die vaginale Untersuchung vorgeschlagen, wenn sich die Frau in der Anfangsphase der Wehen (Latenzphase) befindet, um den Fortschritt der Wehen zu überwachen oder um die Geburt künstlich durch die Ablösung der Membranen einzuleiten (19).
Eine Alternative zur vaginalen Untersuchung ist die Beobachtung der „purple li“. Diese rot/violette Linie erscheint zwischen dem Gesäß (vom Analrand bis zum oberen Gesäß) zu Beginn des zweiten Stadiums der Wehen und soll mit der zervikalen Dilatation und der Position des fetalen Kopfes korrelieren. (Studien haben gezeigt, dass diese Linie bei etwa 76% der Frauen in der Wehenphase vorhanden ist (21), und ihre Länge scheint ein Indikator für die Öffnung des Gebärmutterhalses und die Position des fetalen Kopfes zu sein (22).
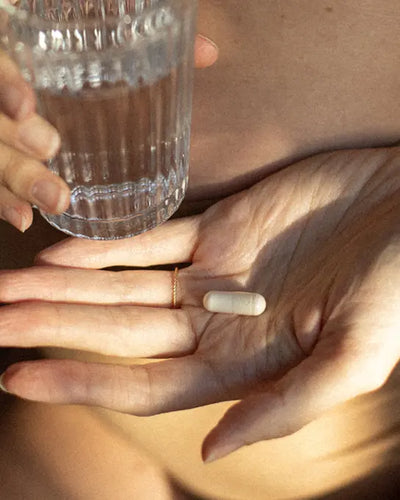
Nachtkerzenöl
Nachtkerzenöl ist eine reiche Quelle an essentiellen Omega-6-Fettsäuren, darunter Gamma-Linolensäure, die in der Lage ist, den Fötus in die Lage zu versetzen, sich zu bewegen. Diese wirkt als Vorläufer der Prostaglandine E1 und E2, die zur Reifung des Gebärmutterhalses beitragen und somit die natürliche Einleitung der Wehen unterstützen können (26).
Die Daten über die Wirksamkeit von Nachtkerzenöl zur Einleitung oder Beschleunigung der Wehen sind jedoch umstritten. (Einige Studien zeigten, dass die orale Einnahme von Nachtkerzenöl keine signifikante Wirkung auf die Einleitung oder Beschleunigung der Wehen hatte (28), während eine Studie zeigte, dass es die Länge des Gebärmutterhalses verkürzen und den Bishop-Score (klinischer Score für den Zustand des Gebärmutterhalses) verbessern kann, ohne notwendigerweise die Wehen einzuleiten (29).
Die orale Einnahme von Nachtkerzenöl ist nicht ohne Risiko, da die Einnahme von Nachtkerzenöl die Wehen nicht auslösen kann. Die Einnahme von Nachtkerzenöl wurde mit einer erhöhten Inzidenz von verlängertem Blasensprung, erhöhtem Oxytocin, gestopptem Abstieg des Babys und Absaugen in Verbindung gebracht (30).
In Versuchen wurde auch die vaginale Anwendung von Nachtkerzenöl auf die Zervixreifung untersucht und zeigte vielversprechende Ergebnisse, insbesondere eine Verbesserung des Bishop-Scores und eine kürzere Geburtsdauer(31,32).